肝癌晚期的最佳治疗——血管介入!
- 民间偏方
- 2022-06-27
- 262
肝癌是发生在肝脏的恶性肿瘤。分为由肝脏自己产生的原发性肝癌和由其它器官转移来的续发性肝癌(转移性肝癌)。原发性肝癌的90%属于肝细胞癌,大约10%属于胆管细胞癌。通常情况下肝癌是肝细胞癌。
病因
原发性肝癌的病因及确切分子机制尚不完全清楚,目前认为其发病是多因素、多步骤的复杂过程,受环境和因此双重因素影响。
流行病学及实验研究资料表明,乙型肝炎病毒(HBV)和丙型肝炎病毒(HCV)感染、黄曲霉素、饮水污染、酒精、肝硬化、性激素、亚硝胺类物质、微量元素等都与肝癌发病相关。继发性肝癌(转移性肝癌)可通过不同途径,如随血液、淋巴液转移或直接侵润肝脏而形成疾病。
临床表现
1.原发性肝癌
(1)症状 早期肝癌常症状无特异性,中晚期肝癌的症状则较多,常见的临床表现有肝区疼痛、腹胀、纳差、乏力、消瘦,进行性肝大或上腹部包块等;部分患者有低热、黄疸、腹泻、上消化道出血;肝癌破裂后出现急腹症表现等。也有症状不明显或仅表现为转移灶的症状。

(2)体征 早期肝癌常无明显阳性体征或仅类似肝硬化体征。中晚期肝癌通常出现肝脏肿大、黄疸、腹水等体征。此外,合并肝硬化者常有肝掌、蜘蛛痣、男性乳腺增大、下肢水肿等。发生肝外转移时可出现各转移部位相应的体征。
(3)并发症 常见的有上消化道出血、肝癌破裂出血、肝肾衰竭等。
2.继发性肝癌
(1)原发肿瘤的临床表现 主要见于无肝病病史的患者,肝脏转移尚属早期,未出现相应症状,而原发肿瘤症状明显多属中晚期。此类患者的继发性肝癌多在原发治疗的检查、随访中发现。
(2)继发性肝癌的临床表现 患者多主诉上腹或肝区闷胀不适或隐痛,随着病情发展,患者出现乏力、食欲差、消瘦或发热等。体检时在中上腹部可扪及肿大的肝脏,或质地坚硬有触痛的硬结节,晚期患者可出现贫血、黄疸和腹水等。此类患者的临床表现类似于原发性肝癌,但一般发展相对缓慢,程度也相对较轻,多在做肝脏各种检查时疑及转移可能,进一步检查或在手术探查时发现原发肿瘤。部分患者经多种检查无法找到原发癌灶。
(3)既有原发肿瘤,也有继发性肝癌的临床表现 主要见于原发肿瘤及肝脏转移癌均已非早期,患者除肝脏的类似于原发性肝癌的症状、体征外,同时有原发肿瘤引起的临床表现,如结、直肠癌肝转移时可同时伴有排便习惯、粪便性状的改变以及便血等。
全世界每年大概就有70万例左右是新患肝癌的人群,我国就占有大概一半左右的肝癌患者,且发病率位居世界第3位,死亡率在第2位
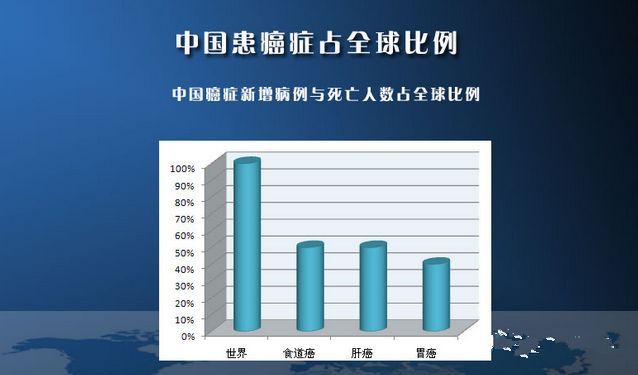
表面上看我国肝癌患者数据如此可怕,实际上在1990年至2015年这26年间,中国的年龄标化肝癌发病率降低了20%以上,年龄标化肝癌死亡率更是降低了33%!这可能是由于黄曲霉素暴露减少,以及全国性的乙肝疫苗接种。
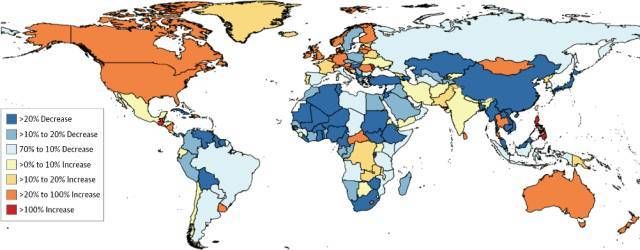
上面这张图中,深蓝色表示年龄标化肝癌死亡率下降>20%的国家和地区,欣喜的是,我们中国正是深蓝色的!
不过,如果按绝对数算的话,中国的肝癌死亡人数是增加的,增加了33.8%!这说明虽然我们的预防工作取得了一定的成绩,但是由于人口老龄化,以及人口绝对数量的增长,肝癌这一疾病的负担仍然很重。
对于肝癌,治疗方式无非就是手术和放、化疗,但是今年在国内兴起的新型治疗方式大大提高了癌症的生存率。
介入疗法!

介入放射学( )一词由 早在1967年首次提出。
—早期探索阶段—
1898年,、 在 发现X线不久,即用石膏作造影剂开始尸体 动脉造影研究。
1910年, 和 进行了狗、兔的动脉造影试验。
1923年, 使用溴化锶注入人体血管进行造影。同年 和 用溴罂子油做静脉造影也获得成功。
1924年,Brook 用碘化钠做了人体股动脉造影。
1929年, 成功地将导管从自己的上臂静脉插入右心房,首创了心导管造影术,并因此获得了诺贝尔奖。
1941年, 采用股动脉切开插管做腹主动脉造影。
1951年, 用手术暴露人体颈总动脉和肱动脉的方法做选择性的内脏动脉造影 ,并进性了第一次动脉灌注化疗。
1953年,瑞典放射学家 首创了经皮动脉穿刺导丝引导插管动脉造影法, 成为介入放射学的基本操作技术。
—成熟发展阶段—
1962年, 首先采用栓塞血管的方法治疗脊椎血管瘤。
1963年, 采用动脉内灌注血管收缩剂治疗消化道出血获得成功。
1964年, 使用同轴导管技术,成功地为一例下肢坏疽的妇女进行了血管成形术,标志着介入放射新技术的开始。
1965年,Sano 用导管成功的栓塞了脑动静脉畸形。
1967年, 报告了非外科手术方法堵闭动脉导管。
1974年, 发明了双腔球囊导管进行血管成形术。
七十年代后期以来,介入放射学有了飞速发展,逐步成为一门独立的专业学科,并且 已经分化出一些分支:如心脏介入放射学、神经介入放射学、肿瘤介入放射学等。
介入放射学( ) 一词由于1967年首次提出。是二十 世纪七十年代后期迅速发展起来的一门边缘性学科。它是在医学影像设备的引导下,以影像诊断学和临床诊断学为基础,结合临床治疗学原理,利用导管、导丝等器材对各种 疾病进行诊断及治疗的一系列技术。即:在影像医学(X线、超声、CT、MRI)的引导下,通过经皮穿刺途径或通过人体原由孔道,将特制的导管或器械插至病变部位进 行诊断性造影和治疗。或组织采集,进行细胞学细菌学及生化检查。
就其涉及的临床范围而言可分为:
1、肿瘤的介入诊疗学。
2、非肿瘤病的介入诊疗学。
3、心脏及大血管疾病的介入诊疗学。
4、神经系统疾病的介入诊疗学。
就介入诊疗技术而言可分为:血管性介入技术和非血管介入技术两大部分
1、血管性介入技术:
(1) 技术
(2) 选择性和超选择性血管插管技术
(3) 经导管血管栓塞术
(4) 经导管局部药物灌注术
(5) 经导管腔内血管成形术
(6) 经皮血管内支架置放术
(7) 经颈静脉肝内门腔分流术
(8) 经皮血管内异物和血栓取出术
(9) 选择性血样本采集术
(10)经皮血管内导管药盒系统植入术
(11)心血管瓣膜成形术
(12)射频消融术
(13)选择性血管造影术和药物性血管造影术
2、非血管介入技术:
(1) 经皮针吸活检术
(2) 经皮局部药物注射术
(3) 经皮穿刺内、外引流术
(4) 经皮椎间盘切割术
(5) 内支架置放术
(6) 输卵管再通术
(7) 肺大疱固化术
(8) 腹水-静脉转流术
(9) 脑积水-腹腔或静脉转流术
(10) 经皮胃造瘘术
(11) 电化学治疗术
(12) 结石处理技术
(13)“T”型管置换术
优点介入治疗全程在影像设备的引导和监视下进行,能够准确地直接到达病变局部,同时又没有大的创伤,因此具有准确、安全、高效、适应证广、并发症少等优点,现已成为一些疾病的首选治疗方法。
1.需内科治疗的疾病
如肿瘤的化疗、血栓的溶栓,介入治疗与内科治疗相比,其优点在于:药物可直接作用于病变部位,不仅可大大提高病变部位药物浓度,提高疗效,还可大大减少药物用量,减少药物的全身副作用。
2.需外科治疗的疾病
介入治疗相对于外科治疗优点在于:①它无需开刀,无创口或仅需几毫米的皮肤切口,就可完成治疗,创伤小;②大部分患者只要局部麻醉而非全身麻醉,从而降低了麻醉的危险性;③对正常组织的损伤小、恢复快、住院时间短;④对于不能耐受手术的高龄危重患者或者无手术机会的患者,介入也能很好地治疗。
适应证
能够采用介入治疗的疾病种类非常多,几乎包括了全身各个系统和器官的主要疾病,当然其优势主要在于血管性和实体肿瘤的微创治疗。
血管疾病方面:包括治疗血管狭窄和闭塞的经皮腔内血管成形术和血管支架置入术、治疗动静脉血栓的溶栓治疗、控制出血(急慢性创伤、产后、炎症、静脉曲张等)、血管畸形以及动静脉瘘与血管瘤的栓塞治疗、预防肺栓塞的下腔静脉滤器、治疗肝硬化门静脉高压的经颈静脉途径肝内门体分流术(TIPSS)技术、各种血管造影诊断、静脉取血诊断等等。
肿瘤性疾病方面:包括肿瘤的供血动脉栓塞与药物灌注、术前栓塞肿瘤血管、肿瘤经皮穿刺活检、射频消融、冷冻消融(氩氦刀)、放射性粒子植入等。
非血管介入技术包括各种经皮穿刺活检术、各种非血管性腔道的成形术(包括泌尿道、消化道、呼吸道、胆道等狭窄的扩张和支架)、实体瘤局部灭能术(经皮穿刺瘤内注药术、射频消融术)、囊肿脓肿引流术、造瘘术(胃、膀胱等)、胆道结石和肾结石微创取石术、骨转移或椎体压缩骨折的椎体成形术、神经丛阻滞术治疗慢性疼痛等。
介入治疗是上个世纪就引进了,但是普及到普通城市的三甲医院还是在近些年,因此,介入治疗在我国可以说有,也可以说没有。
说有的理由是,在介入领域,中国也有技术过硬的专家。然而俗话说的好,“一个好汉三个帮”,如此高难度的手术需要一个由专业技师和医生共同组成的经验丰富的医疗小组配合作业,但是中国的各大医疗机构里,很少有医院能组建起这样的医疗小组。
说道这里,我不得不再次提到我们邻国的日本了,作为世界最长寿国家,日本的超早期查癌技术世界闻名,同时,癌症治疗手段也是名列前茅,其中就有我这篇文章的主题——介入治疗!
治疗肿瘤的血管介入疗法是日本在上世纪80年代所研发,已经有几十年的历史了,而我国近年才普及,两国经验孰优孰劣一眼看出。
此外,血管介入疗法还需要三大神器:
1血管造影机与CT为一体的IVR-CT装置;
2可在动脉内推行循进的1.5mm的血管导管;
3可插入导管中的微导管。IVR-CT能把导管正确地引导入病变部位。
一台装置的造价在1亿5千万日元左右,只有东芝和西门子生产,没有中国的医疗器械进口审批,因此目前中国各大医院想要引入此器械手续重重,一般的医院根本置办不起。
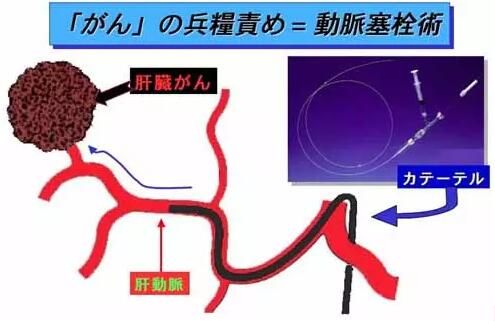
可以说,中国是既输在了人上,又输在了装置上。
而在手术操作上,中国跟日本比起来更是天差地别。
中国采用的是以腹股沟区为中心的动脉导管穿刺,术后保留导管时间 一般2~8d,依化疗方案而定,并且化疗期间绝对卧床,完成一个疗程后拔管。
而日本最新研发的治疗肝癌神器微导管,则是从从手臂血管导入,一直进到肝脏的病灶处,再投放抗癌药物。从导管穿刺部位,就比国内要优越,哪怕术后需要保留导管,也不需要卧床静养。
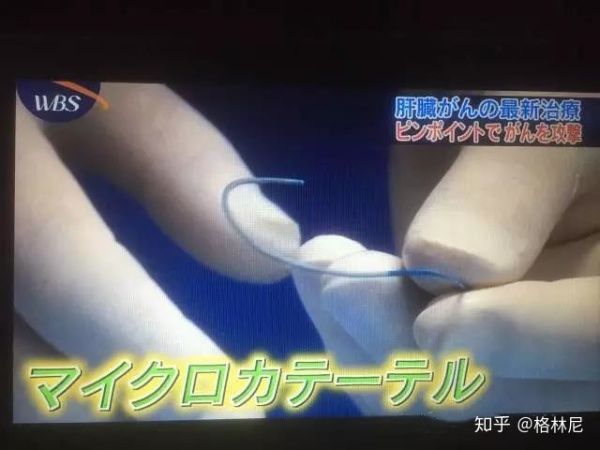
微导管
因为是抗癌药物直接作用于病变部位,所以药量是化学疗法的十分之一左右,因此不会造成大量脱发、免疫力下降、白血球减少等副作用。体力好的病人,在出院的第二天就恢复工作了。
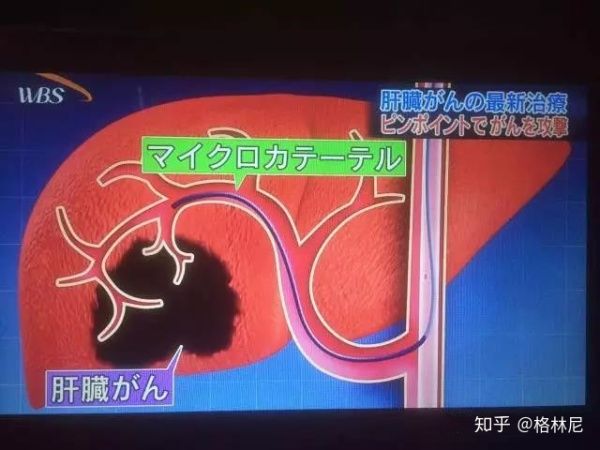
抗癌剂作用于肝脏
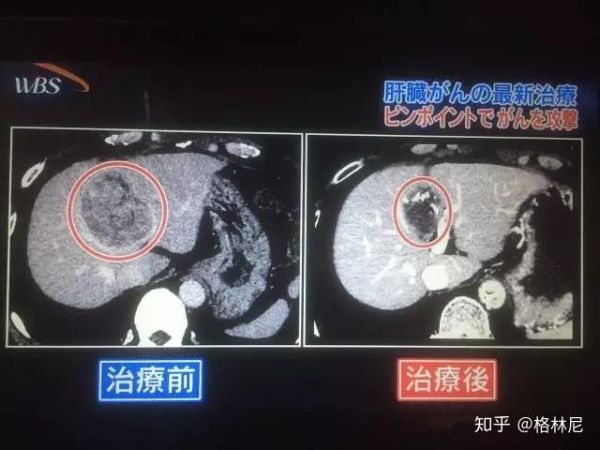
治疗前后对比
目前在日本能够进行“微导管”治疗的医院有,久留米大学病院,新百合ヶ丘総合病院,吹田徳洲会病院等各大医院。
当然,如果能够不需要治疗,防患于未然才是我们更加希望的,在现代社会里经常饮酒和进食油腻食品的背景之下,谁也不敢说自己的身体一定没有问题。
而肝脏被称为“沉默的脏器”,初期发病时几乎完全没有征兆,真正有疼痛感的时候通常情况已经比较深刻了。所以,期待早期发现,把病原扼杀在摇篮之中,只有以每年为单位,定期检查以了解身体实际情况是唯一方法。
虽然话题有点沉重,但是也请大家不要暴饮暴食,爱护身体。祝大家身体健康,新年快乐!
上一篇:中医治疗早泄偏方大全
下一篇:中医偏方治过敏性鼻炎
发表评论